「昨日から排便のときに赤黒い出血が出ます」
「お腹も痛くないし熱もないのに血が出ます」
と、突然の出血でクリニックに来院される方がいらっしゃいます。
大腸憩室出血は大腸憩室のある方には誰でも起こりえます。
「憩室があると言われたけど大丈夫かな?」と不安な方もいらっしゃると思います。
この記事では、大腸憩室出血についておおよそのことを知っていただき、
大腸憩出血についての皆様の疑問や不安が少しでも解消されるよう、
大腸肛門科専門医の視点から分かりやすく解説をしていきます。
この記事の内容
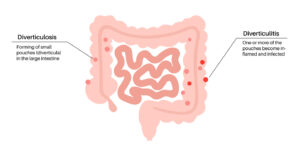
- 大腸憩室とは?
- 大腸憩室出血とは?
- 大腸憩室出血の原因
- 大腸憩室出血の症状
- 大腸憩室出血の検査・診断
- 大腸憩室出血の治療
- 大腸憩室出血になったときの食事
- 大腸憩室出血の予防
- 草加西口大腸肛門クリニックでの【大腸憩室出血】の診療
この記事の信頼性
この記事を書いた私の名前は「金澤 周(かなざわ あまね)」です。

この記事を読めば、『大腸憩室出血の原因・症状・治療・食事から予防まで』の理解が深まり、適切な対処のきっかけになります。
『あなたとあなたの大切な人の健康と未来を守るために』
それでは始めていきましょう。
この記事は、草加西口大腸肛門クリニックの院長が専門医の立場から執筆しています
大腸憩室とは?
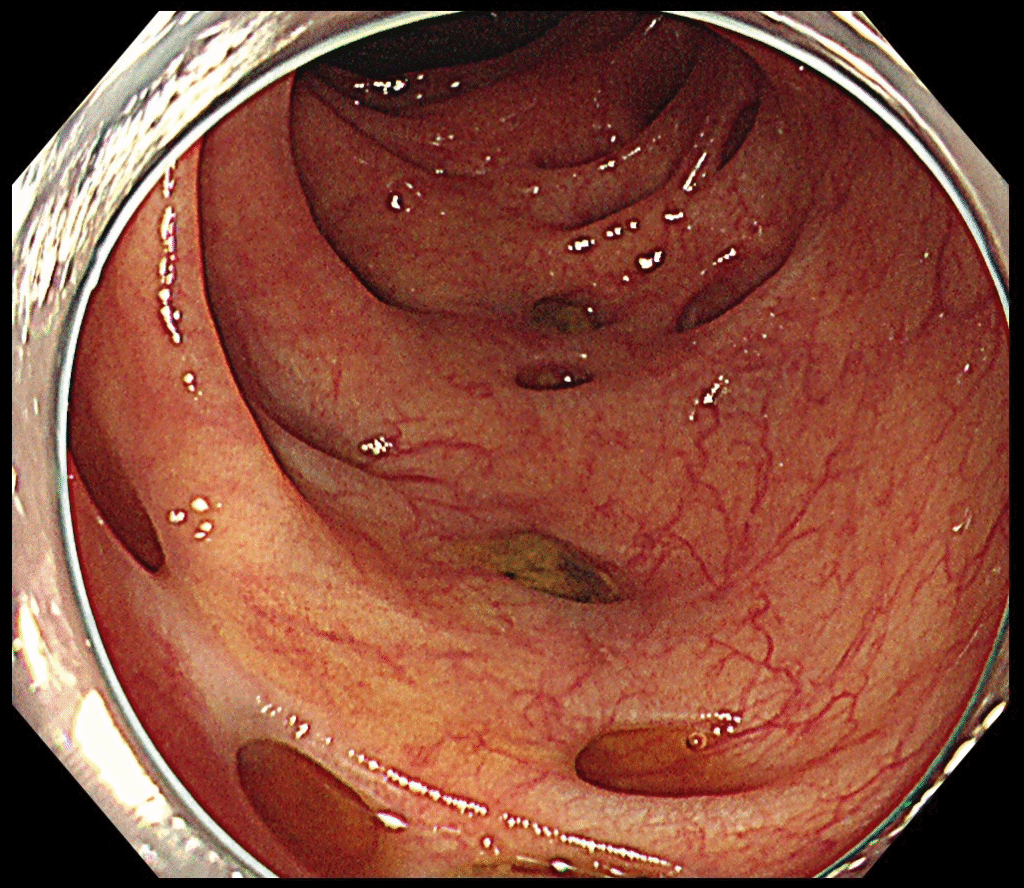
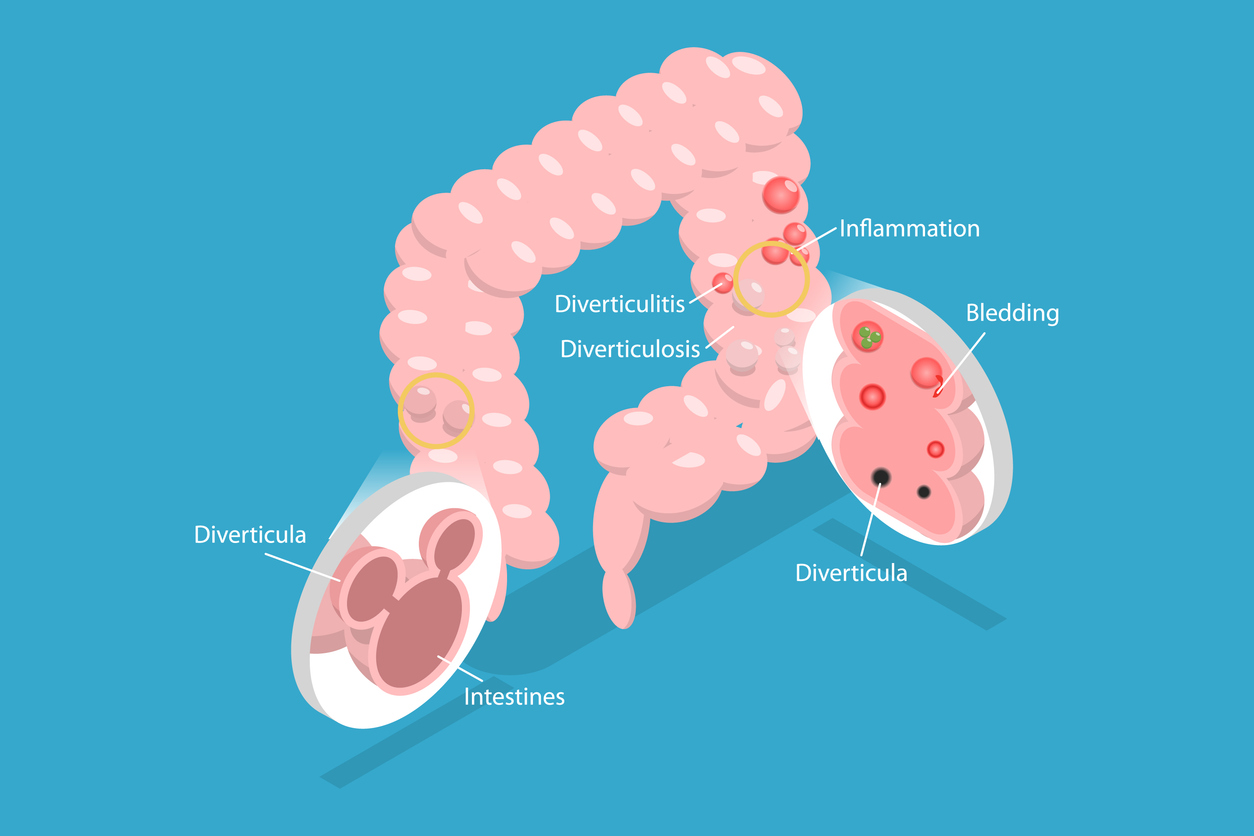
大腸憩室(けいしつ)とは、大腸の壁の一部が写真のように外側に袋のように飛び出してしまった状態です。
「壁の飛び出し(へこみ)」で穴が空いているわけではありません。
写真の真ん中あたりでは、便がつまっています。
加齢や便秘、食生活の影響で、大腸内の圧力が上がることにより、壁の弱い部分が押し出されて憩室ができやすくなります。
皮膚でいうとシミやシワのようなものです。
特に悪いものではないので、放置しても癌にはなりません。
大腸内視鏡検査をした時に偶然発見されることも多いです。
大腸内視鏡検査をして、約20%の人に大腸憩室が見つかります。
体の変化の1つのため、大腸憩室自体は病気ではないので、治療の対象にはなりません。
ただ、この憩室が原因で、
- 大腸憩室炎
- 大腸憩室出血
を起こしたときは治療が必要です。
大腸憩室出血とは?
大腸憩室のそばには血管が通っていて、、この血管が傷ついて出血するのが「大腸憩室出血」です。
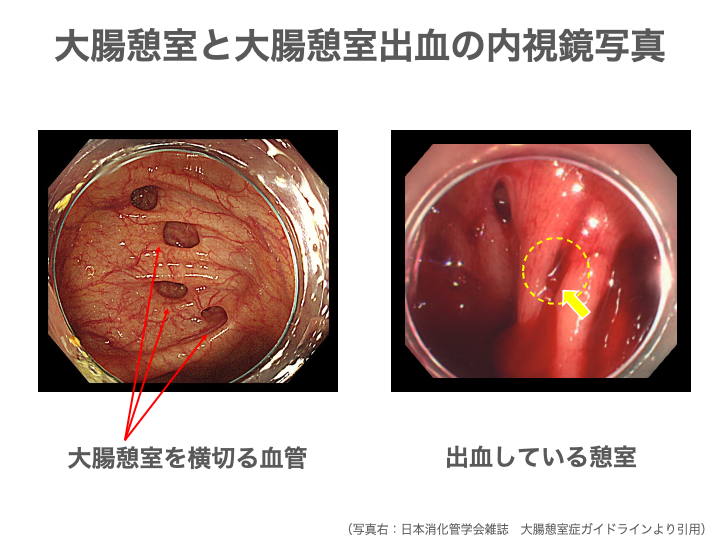
上の図の左側の写真でも、憩室を横切るように赤い血管が走っています。
憩室出血は突然起こることが多く、便に血が混ざって出てくることで気づかれます。
左側(S状結腸や下行結腸など)からの出血では鮮やかな赤い血便が多いですが、
右側(盲腸や上行結腸など)からの出血では、腸内を長く通過するため、
血液が酸化して暗赤色〜黒っぽく見えることもあります。
多くの場合、痛みなどの前ぶれはなく、突然の出血が初めての症状になります。
出血は70〜90%のケースで自然に止まりますが、
再発率が高いことも特徴で、1年以内の再出血率は20〜35%、2年以内では最大40%程度と報告されています。
実際に日本では、憩室出血の頻度が年々増加しています。
例えば、ある研究では2003年に1.02%だった大腸憩室出血の発生率が、2011年には1.67%に上昇していることが報告されています。
この背景には、大腸憩室そのものの増加と、高齢者人口の増加が関係しています。
大腸憩室出血は自然に止まることが多いとはいえ、大量出血や再発のリスクを考えると、
早期の診断と適切な治療を受けることがとても大切です。
大腸憩室出血の原因
大腸憩室出血は、憩室の中を通る細い動脈が破れて出血することで起こります。
憩室の内側にある血管は、腸の中の圧力(腸管内圧)が高まることなどにより引き伸ばされたり、壁が薄くなって傷つきやすくなることで、出血が起こりやすくなります。
特に以下のような要因により、憩室出血のリスクが上がることが国内外の複数の研究で示されています。
- 高齢者
- 男性
- 高血圧・動脈硬化
- NSAIDsの使用
- アスピリンの内服
- 内臓脂肪の増加・肥満
- 便秘・食物繊維の少ない食事
ここからそれぞれの要因についてみていきます。
高齢者

年齢が上がると、腸壁や血管がもろくなり、憩室出血のリスクが上がります。
実際に60歳以上の高齢者が大腸憩室出血の8割を占めるという国内データがあります。
特に後期高齢者の方で、多くの憩室がある方では注意が必要です。
男性

複数の研究から、女性より男性の方が大腸憩室出血になりやすいことがわかっています。
ある調査では、憩室出血患者の約66%が男性であり、性差はリスクの一つとされています。
「高齢者の男性の方」は憩室出血のリスクがあると覚えてください。
高血圧・動脈硬化
高血圧や動脈硬化があると、血管に負担がかかりやすく、憩室出血の原因になります。
動脈の柔軟性が失われて血管が硬くなり、わずかな刺激でも出血につながりやすくなると考えられています。
NSAIDsの使用

日頃から頭痛や腰痛や生理痛などで、ロキソニンなどを内服している方は多いのではないでしょうか?
痛み止めとして広く使われるNSAIDsは、憩室の血流を障害し、出血の大きな原因となります。
過去の研究から、憩室出血のリスクが約2.5倍に増加すると報告されています。
高齢の方が、NSAIDsを長期使用をする際には特に注意が必要です。
アスピリンの内服
高血圧や動脈硬化予防に使われるアスピリンも、憩室出血のリスクを高めます。
特に心臓や血管の病気の「予防目的」での使用では、約1.7倍のリスク上昇が報告されています。
過去に憩室出血をしたことがある方は、内服開始前に医師と相談をしてみてください。
内臓脂肪の増加・肥満
内臓脂肪が多いと、お腹の中の圧力(腹圧)が高くなり、腸にかかる負担が大きくなります。
その結果、憩室の壁が押し広げられやすくなり、出血の原因になることがあります。
実際に、太っている人はそれだけで憩室からの出血を起こしやすいとする研究結果もあります。
つまり、他に病気がなくても、お腹の中の脂肪が多いだけでリスクが高くなります!
便秘・食物繊維の少ない食事
慢性的な便秘や繊維不足は、腸の中の圧力が上昇し、憩室に余分な力がかかります。
その結果、憩室内の血管が損傷して出血しやすくなります。
大腸憩室出血の症状
「突然トイレで出血してびっくりして心配で来院しました」
ある日突然、トイレで目にする大量の血便に驚いて病院を受診する。
大腸憩室出血は、多くの場合、こうした「前ぶれのない出血」で発症します。
ここからは出血をはじめとした症状について説明をしていきます。
突然の血便

大腸憩室出血は、「前ぶれなく突然始まる」のが特徴です。
ある日トイレで、明るい赤や暗赤色の血が大量に混ざった便が出て、驚いて受診される方が多くいます。
出血の部位が左側の大腸なら鮮やかな赤色、右側の大腸ならやや暗い赤色になることがあり、お腹の痛みを伴わないことが多いのがポイントです。
貧血による体のだるさや息切れ
出血量が多いと、血液が不足して「貧血」の症状が出ることがあります。
- 立ちくらみ
- 息切れ
- 動悸
- 顔色の悪さ
- 全身のだるさ
などが見られ、特に高齢者では少量の出血でも強く症状が出る場合があります。
日頃の階段の上り下りなどで息切れをする時などは貧血の可能性もありますので、
かかりつけの病院で相談をして見てください。
トイレの回数が増えることも
出血によって腸が刺激されるため、お腹がゴロゴロして、
一時的に便意が強くなり、排便回数が増えることがあります。
これは下痢のように感じられることもありますが、出血が原因です。
症状が続く場合は、出血が続いている可能性があるので、早めに病院を受診してください。
大量出血ではショック状態に

出血が続くと、血圧が低下し、
- 意識がもうろうとする
- 冷や汗や手足の冷感
- 呼びかけへの反応が鈍くなる
といった「ショック状態」になることがあります。
この状態では緊急の輸血や止血などの緊急対応が必要となりますので、救急車を呼んでください。
特に高齢者では、出血に対して体がたえ切れず、重症化が早いため注意が必要です。
大腸憩室出血の検査・診断
大腸憩室出血では、
- 出血している場所の特定
- 全身状態の把握
がとても重要です。
出血は自然に止まることもありますが、再出血や大量出血により重症化することもあるため、
適切な検査を組み合わせて診断と治療方針を決めていきます。
血液検査
出血の程度や体への影響を調べるために必ず行います。
赤血球やヘモグロビンの値を見ることで貧血の有無や出血の程度がわかります。
また、腎臓や肝臓の状態を確認し、今後の検査や治療に備えます。
腹部造影CT検査
血液検査で腎臓に問題がなければ、造影剤を使ったお腹のCT検査を行います。
なお、腎臓の機能が悪い場合は造影剤は使えないので、造影剤を使わずCT検査をします。
特に、「動脈相」といわれるタイミングで撮影することで、出血している場所を見つけやすくなります。
出血があると、腸の中に造影剤が漏れている様子が見えて、出血している場所がわかります。
造影CTで出血が確認できた場合、その後に行う内視鏡でも高い確率で出血した場所が見つかります。
大腸内視鏡検査
造影CTで出血の場所がある程度わかったら、次に大腸内視鏡検査を行い、出血している憩室を探します。
出血している場所が見つかれば、その場で止血処置ができるため、非常に有効な検査です。
しかし、出血が止まっていると出血していた憩室が分からないこともあります。
血管造影検査
内視鏡で出血の憩室が特定できないときや、止血できなかった場合には、
カテーテルを使って血管から直接調べる「血管造影検査」を行うことがあります。
細い管を血管に入れて、造影剤で出血している血管を探し、そこをふさいで止血します。
これを「血管塞栓術(TAE)」といい、内視鏡で治療ができなかったときの有効な手段です。
大腸憩室出血の治療
大腸憩室出血の治療は、出血の量や状態、再出血の有無によって方法が変わってきます。
多くの場合は自然に出血が止まるため、体に負担の少ない方法から始めて、必要に応じて内視鏡やカテーテル、手術などの治療を段階的に検討していきます。
ここでは一般的な治療の流れにそって説明をしていきます。
保存的治療

大腸憩室出血のおよそ70〜90%は自然に止まります。
まずは食事を止めて腸を休め、飲水や点滴で水分補給をしながら経過をみます。
血圧や脈拍、貧血の程度をチェックしながら、症状が安定していれば、短期間の入院や、場合によっては外来での経過観察も可能です。
ただし、高齢者や持病のある方では重症化しやすいため、入院での治療が安心です。
内視鏡的止血術
ある程度の出血が継続していると判断された場合は、止血術が必要になります。
造影CTなどで出血の場所がある程度わかったら、
大腸内視鏡検査を行い、出血している憩室を見つけて止血処置を行います。
止血処置には以下の方法があり、出血の状況によって適切な方法が選ばれます。

- クリップ法:出血している部分を金属のクリップで挟んで止血
- バンド結紮法(EBL):出血源となる憩室を輪ゴムで縛って止血
- 薬剤注入法:エピネフリンなどの薬剤を注射して止血
血管塞栓術
内視鏡で止血できなかった場合には、カテーテルで血管をふさぐ「血管塞栓術(IVR)」が行われます。
カテーテルを使って出血している血管を探して、コイルや薬剤で止血します。
この方法は体への負担が比較的小さく、再出血にも有効な治療法です。
特に出血量が多くショック状態の患者さんに適応されることがあります。
外科手術
ごくまれに、内視鏡やカテーテルによる止血がうまくいかない場合には、出血している腸の一部を切除する外科手術が必要になることがあります。
手術は身体への負担が大きく、高齢者や持病のある方では、全身状態や治療リスクを考慮して慎重に判断されます。
近年の報告では、緊急手術が必要となる割合は全体の約4%前後とされており、
多くの場合は、自然に出血が止まるか、内視鏡やカテーテル治療でコントロール可能です。
大腸憩室出血になったときの食事
大腸憩室出血が起きた直後は、腸を安静にして、大腸に新たな刺激を加えないように、食事内容に注意が必要です。
ここでは、外来通院で治療が可能な、
- すでに出血が止まっている
- 出血はまだあるが少量
などの軽症な場合の食事について説明をしていきます。
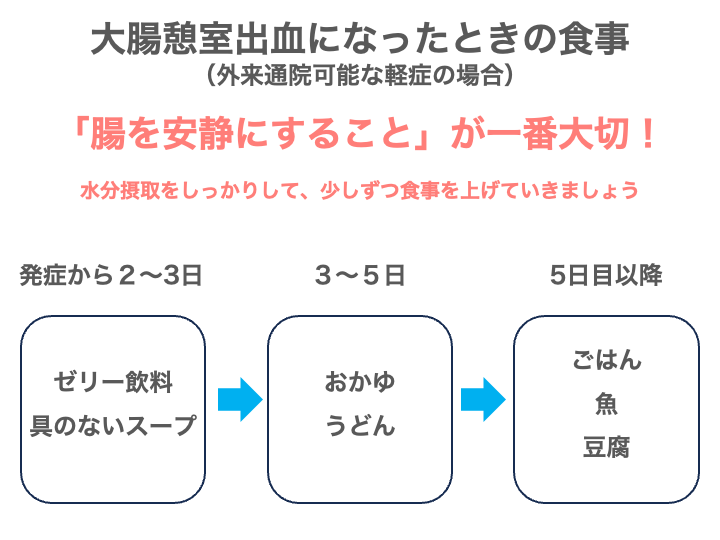
腹痛や発熱がある最初の時期には、消化の良いものを少量ずつ摂ることが基本です。
脱水予防のために、水分の摂取はしっかりとして、
発症してから2〜3日は、無理に栄養を取ろうとはせず、「とにかく腸を安静にする」ことを大切にしてください。
まずは、
- ゼリー飲料
- 具のないスープ類
などから始めて、お腹の痛みが少しでも良くなってきたら、
- うどん
- おかゆ
を始めてみてください。
あとはお腹の様子をみながら、少しずつ食事を重たくしていくのがいいのですが、
脂っこいものや食物繊維が多い食品は避けて、
- ごはん
- 魚
- 豆腐
などを使った「日本食のイメージ」の食事にしてみてください。
大腸憩室出血の予防
ここでは、今後日本で増えていく可能性がある「大腸憩室出血」を、どのように予防していったらいいかを説明していきます。
大腸憩室出血の原因にあった、高齢や男性はリスク因子ですが、
これらは努力しても変えることはできないので、日頃の生活でできる予防法をお伝えしていきます。
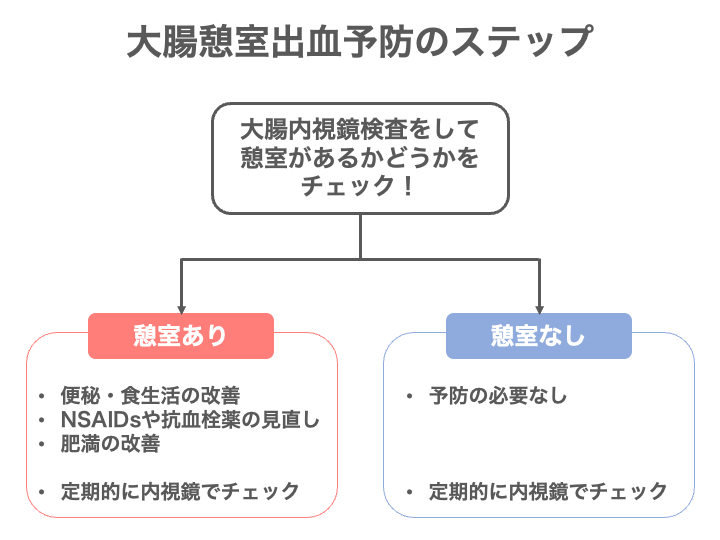
まずは大腸内視鏡検査で「憩室があるか」を調べる
まず、最初に重要なのは、「そもそも自分の大腸に憩室があるかどうか」を知ることです。
過去に憩室出血と診断されている方以外は、憩室があるかどうかをまず調べましょう。

大腸憩室があっても、症状がないことがほとんどです。
検査をしないと憩室があるかどうかは分かりません。
憩室がなければ予防の必要がないですし、憩室がある場合は以下の予防をしていく意味があります。
あとは、憩室がどのくらいあるかを知ることも重要です。
大腸に憩室が1個しかない場合は憩室出血を起こすことはまず無いですが、
100個ある場合は、出血のリスクは当然高くなります。
まずは、「自分の大腸の憩室の状態」を知ることから始めましょう!
便秘・食生活の改善
ここからは日頃の生活でできることを説明していきます。
まずは、便秘の予防・改善です。
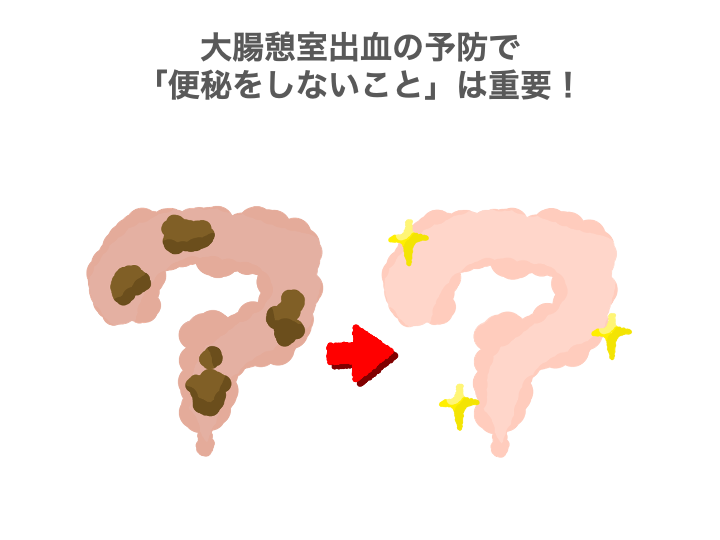
便秘になると腸の内圧が上がり、憩室にかかる負担が増えて、出血のきっかけとなります。
便秘の予防・改善のためには、
- 1日1.5〜2リットルの水分摂取
- 食物繊維を多く含む食品の摂取
- ウォーキングなど軽い運動の習慣をつくる
ことが重要です。
そうはいってもなかなかすぐに便秘を改善するのは難しいです。
日頃から便秘気味の方は、生活習慣の改善と並行して薬での治療をしていくと、
無理なく進められますので、まずは病院で相談をしてみてください。
NSAIDsや抗血栓薬の見直し
痛み止め(NSAIDs)や、血液をサラサラにする薬(抗血小板薬や抗凝固薬)は、
- NSAIDs:リスク約2.5倍
- アスピリン:リスク 約1.7倍
と、大腸憩室出血のリスクを高めることがわかっています。

憩室出血のリスクがある方で、これらの薬を長期間使用している場合は、
医師と相談のうえ、他の薬への変更について相談をしてみましょう。
自己判断で薬をやめるのは危険です!必ず担当医と相談をしてください。
肥満の改善
内臓脂肪が多いと、腹部の圧力が上がり、憩室にかかる物理的なストレスが増えます。
厚生労働省・日本肥満学会の定義では、BMI≧25が「肥満」とされていて、特にBMI25〜27程度以上になると、
内臓脂肪が増えることにより、大腸憩室出血を含めた様々な病気のリスクが増加します。

ざっと挙げただけでも上の図のようにこれだけあります。
減量することによりこれらのリスクを下げられます!
将来のあなたの体を守るためにも、
まずはBMI<25を目指して、無理のない範囲で、毎日の食事の見直しや軽い運動から始めてみてください。
定期的な大腸内視鏡検査
定期的な大腸内視鏡検査は、憩室出血の「予防」と「再発防止」に役立ちます。
- まだ出血をしていない人にとっては、「未来のリスクに備える」ための検査
- 過去に出血している人にとっては、「次の出血に早く気づき、すぐに対処する」ための検査
ということができます。
特に、40歳以上の方は大腸がんのリスクも増えてくるので、
一度大腸内視鏡検査をして自分の腸を様子を知っておきましょう。
まとめると以下のようになります。
まだ憩室出血を起こしていない人にとってのメリット
- 自分に憩室があるかを知ることができる
- 憩室の「場所・数・分布」がわかる
- 出血前に「薬剤の見直しができる」
- 大腸がんなど他の病気の早期発見につながる
過去に憩室出血をした人にとってのメリット
- 再出血した時の「出血部位特定」が早くなる
- 新しい憩室が増えていないかがわかる
- 前回出血したのとは別の憩室の出血兆候を事前に発見できる可能性がある
- 大腸がんなど他の病気の早期発見につながる
草加西口大腸肛門クリニックでの【大腸憩室出血】の診療

当院には、「急に便器が真っ赤になって驚いた」「トイレで血の塊が出た」といった訴えで来院される方が多くいらっしゃいます。
こうした症状の原因のひとつに、大腸憩室出血が考えられます。
診察ではまず、出血の量や色、出たタイミング、貧血症状の有無などを丁寧に伺い、全身状態を確認します。
また、当院では迅速血算器による血液検査(赤血球・ヘモグロビン・白血球・血小板)が可能で、必要に応じて貧血の有無を評価します。
当院で対応できること
出血がすでに止まっている、または少量で全身状態が安定している場合は、外来での経過観察が可能です。
状況に応じて、後日、大腸内視鏡検査を行い、憩室の有無や出血リスクを確認します。
当院で対応が難しいケース
ある程度の出血が続いている場合、またはふらつき・冷や汗・動悸・意識がぼんやりするといった貧血やショックの症状がある場合は、緊急の処置が必要です。
当院にはCT・入院設備がなく、内視鏡での緊急止血やカテーテル治療(血管塞栓術)には対応しておりません。
状態に応じて、連携している近隣の総合病院・救急医療機関をご紹介いたします。
特に夜間や休日に限らず、日中でも出血量が多い場合は、迷わず救急病院を受診してください。
出血が止まっても、再発に注意
大腸憩室出血は自然に止まることが多い一方で、再出血のリスクが高い病気です。
再出血の予防や大腸がんの早期発見のためにも、定期的な大腸内視鏡検査が重要です。
血便に気づいたときには、「いつか止まるかも」と様子を見るのではなく、
早めに専門医に相談することが、安心と安全につながります。
「これって大丈夫かな?」と迷ったときは、どうぞお気軽にご相談ください。
まとめ
ここまで記事を読んでいただきありがとうございました。
『大腸憩室出血の原因・症状・治療・食事と予防について』お分かりいただけましたでしょうか。
大腸憩室は多くの方にありますので、大腸憩室出血は誰にでもおこりうる病気です。
発症や再発を完全に防ぐことはできませんが、
便秘や肥満の改善など日々の生活習慣の改善で、ある程度の予防が可能です。
これまでお話しした生活習慣の中で、一つでも改善できそうなものがあれば、
まずは、ほんの少しからでもいいので始めてみてください。
今日からの少しの頑張りが、将来の安心につながります。
この記事が、
- 皆様の健康維持
- 皆様の病気の予防・早期発見・早期治療
- 皆様が大腸肛門科を受診する際の不安の軽減
これらのためにお役に立てれば幸いです。
『あなたとあなたの大切な人の健康と未来を守るために』
草加西口大腸肛門クリニック 院長 金澤 周(かなざわ あまね)
当院の診療について詳しく知りたい方は、こちらをご覧ください
参考文献
- 大腸憩室症(憩室出血・憩室炎)ガイドライン.日本消化管学会雑誌, 2017
- 貝瀬 満,岩切勝彦:大腸憩室疾患の現況ー予防から治療までー.日内会誌;107: 571-578, 2018
- 青木智則,永田尚義,藤城光弘:新しい知見に基づく大腸憩室出血に対する内視鏡治療戦略.日本消化器内視鏡学会雑誌;65: 335-343, 2023
- 出島彰宏,吉田尚弘,宮島沙織ほか:大腸憩室出血による入院回数と再入院リスクの関連性についての探究的研究.日本消化器病学会雑誌;118: 437-444, 2021
- 岸本真房,村津有紗,中村文子ほか:大腸憩室出血の初期診療と下部内視鏡.日本腹部救急医学会雑誌;38: 819-824, 2018
- 貝瀬 満,大森 順,鈴木将大ほか:大腸憩室出血ガイドラインの概要.日本腹部救急医学会雑誌;38: 807-812, 2018
- 太田 学,鯉沼広治,本間祐子ほか:当院における大腸憩室出血の外科治療例の検討.日本大腸肛門病学会雑誌;74: 447-452, 2021
- 吉田有輝,富永健司,前谷 容:大腸憩室出血の診断と内科的治療ー消化器内科医の立場からー.日本腹部救急医学会雑誌;38: 813-818, 2018
- 池谷 敬:大腸憩室出血に対するバンド結紮術Endoscopic Band Ligation(EBL)のポイント(動画付き).日本消化器内視鏡学会雑誌;60: 1353-1359, 2018