「大腸ポリープって癌のことなのかな?」
「知り合いが大腸ポリープを切除したら癌だったみたい」
「検診の便潜血はいつも陰性だけど、大腸ポリープできてないかな?」
大腸ポリープについて疑問や不安をお持ちの方も多いのではないでしょうか?
大腸ポリープが100%すべて大腸がんではありません。
しかし、大腸ポリープの中には癌が含まれることも事実です。
この記事では、皆さんの大腸ポリープについてのおおよそのことを知っていただき、
皆さんの疑問や悩みに少しでも役立つよう、そして不安が解消されるよう、
大腸肛門科専門医の視点から大腸ポリープについてわかりやすく解説をしていきます。
この記事の内容
- 大腸とは?
- 大腸ポリープとは?
- 大腸ポリープと大腸がんの関係
- 大腸ポリープの原因
- 大腸ポリープの症状
- 大腸ポリープの検査・診断
- 大腸ポリープの切除(治療)
- 大腸ポリープの予防
- 草加西口大腸肛門クリニックでの【大腸ポリープ】の診療
この記事の信頼性
この記事を書いた私の名前は「金澤 周(かなざわ あまね)」です。

この記事を読めば、『大腸憩室出血の原因・症状・治療(切除)から予防まで』の理解が深まり、適切な対処のきっかけになります。
『あなたとあなたの大切な人の健康と未来を守るために』
それでは始めていきましょう。
この記事は、草加西口大腸肛門クリニックの院長が専門医の立場から執筆しています
大腸とは?
「大腸?直腸?結腸?」
この3つについてよくわからない方も多いと思います。
そこでまず、大腸の呼び名について少し説明します。
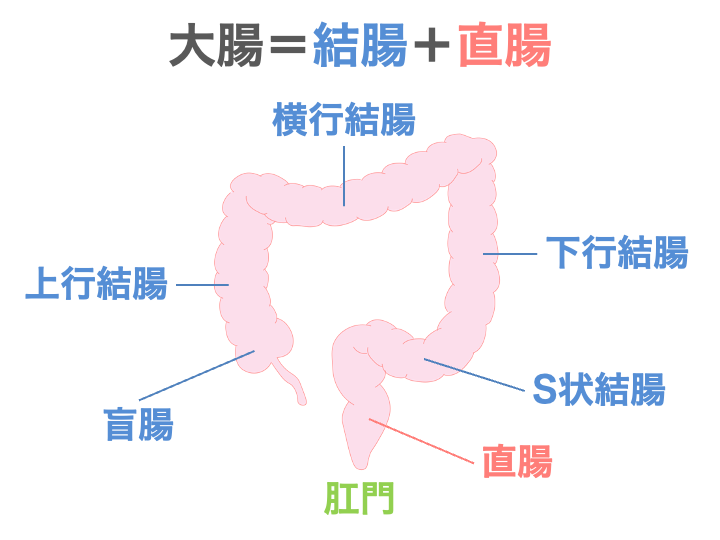
大腸は、食べ物が消化された後に通る腸の最後の部分で、
盲腸→上行結腸→横行結腸→下行結腸→S状結腸→直腸となり、肛門へ続きます。
大腸は、解剖学的に、
- 結腸
- 直腸
に分かれます。
上の図の青い部分の、盲腸〜S状結腸までを「結腸」といい、
大腸の最後の部分で肛門につながる部分を「直腸」といいます。
大腸ポリープとは?
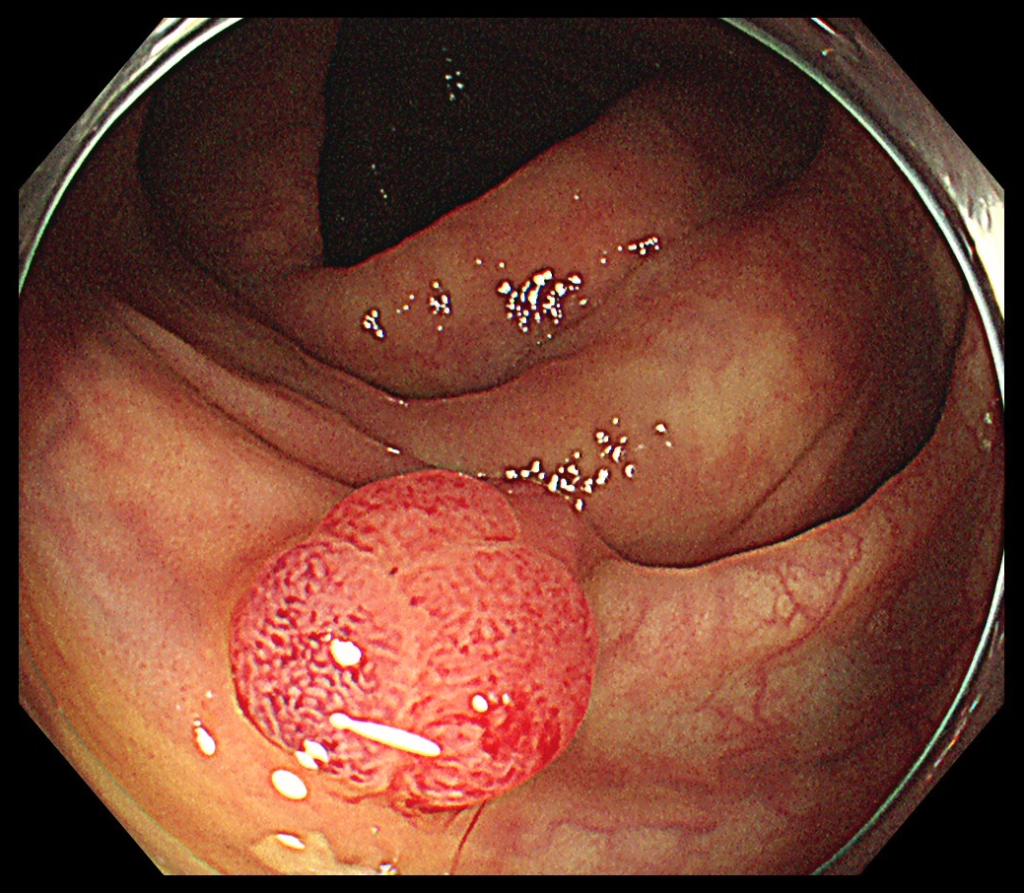
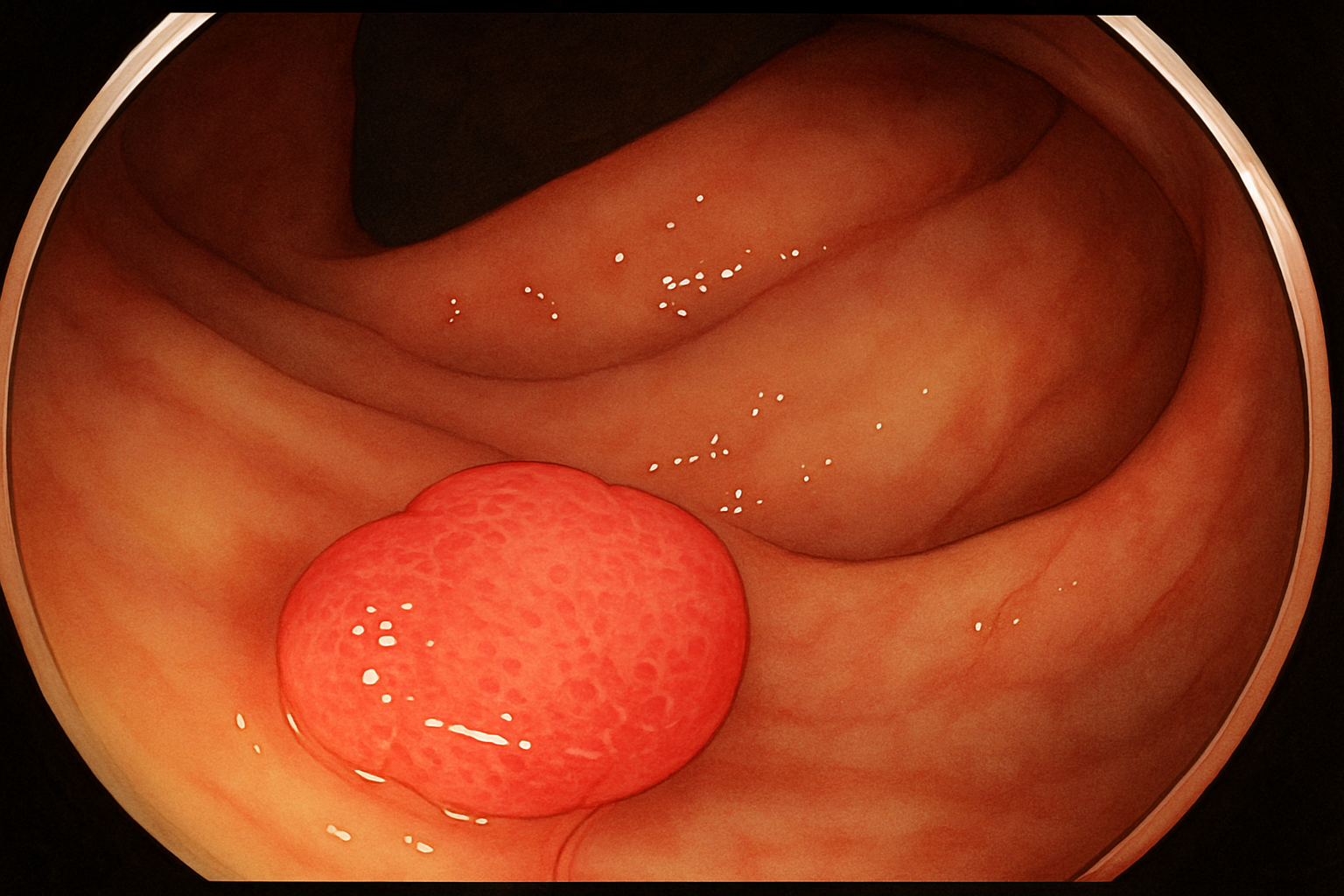
大腸ポリープとは、大腸の内側の粘膜にできる「もり上がったもの」の総称です。
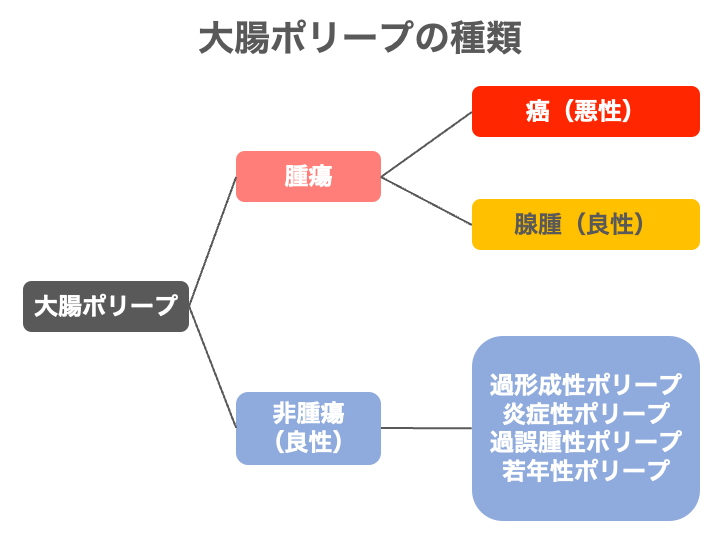
ポリープは癌になる可能性がある「腫瘍性ポリープ」と癌にならない「非腫瘍性ポリープ」に分けられます。
大腸ポリープと大腸がんの関係
先ほどの図で問題になるのは、腫瘍性のポリープです。
腫瘍性ポリープには、「癌」と「腺腫(せんしゅ)性ポリープ」「鋸歯状(きょしじょう)ポリープ」があり、
- 癌・・・悪性
- 腺腫性ポリープ/鋸歯状ポリープ・・・時間がたつと癌になる可能性がある
という関係です。

腺腫性ポリープ・鋸歯状ポリープがいきなり全て癌になるわけではなく、
大きくなるにつれて、その一部に癌細胞が混ざってきます。
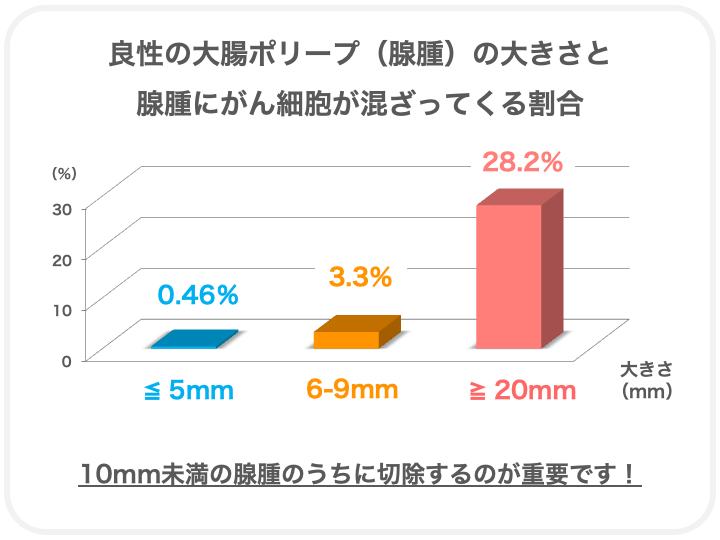
ポリープの大きさが5mm以下ではがんはほとんど混ざってきませんが、
6〜9mmだと約3%に癌細胞が混ざってきて、20mm以上だと約30%が癌化しています。
大腸内視鏡検査の際に、癌化する前にポリープを切除することができれば、大腸がんの予防につながります。
ちなみに、内視鏡では早期癌の一部までは切除可能ですが、
日帰りで安全にポリープを切除できるのは10mmくらいまでで、20mm以上になると入院での内視鏡手術が必要となります。
ただ、中には「腺腫性ポリープ→大腸がん」という流れではなく、ある日突然「大腸がん」ができることもあります。
この場合はいきなり癌ですから、早期に発見して早期に切除することが重要となります。
大腸ポリープの原因
大腸ポリープの発生にはさまざまな要因があります。
ここでは、
- 誰にでも当てはまるリスク
- 特定の条件がある人だけに当てはまるリスク
の2つに分けて説明をしていきます。
誰にでも当てはまるリスク
誰にでも当てはまるリスクとして以下の5つがあります。

加齢
年齢とともに大腸ポリープのリスクは確実に上昇し、特に50歳を過ぎるとリスクが大きく高まります。
これは、細胞の老化によりDNAが傷つきやすくなり、免疫力も低下して異常な細胞を見つけにくくなることが原因と考えられています。
肥満
肥満は慢性炎症やインスリン抵抗性を引き起こし、大腸の粘膜に負担をかけ、腺腫性ポリープの発生を促進します。
特に「内臓脂肪型肥満」がリスクを高めることが明らかにされています。
「お腹ぽっこり体型」の人は注意です!
食生活の欧米化
肉類や脂っこいものが多く、野菜や食物繊維が少ない食事は、腸内環境を悪化させ、発がん物質が作られやすくなります。
現代日本でもこうした食生活の人が増えています。
心当たりのある方は、日頃の食習慣の見直しが大切です。
喫煙や過度の飲酒
喫煙は大腸ポリープ、特に鋸歯状病変(鋸歯状腺腫)という腺腫性ポリープと同じように大腸がんの元になるポリープの発生と深く関係しています。
また、過度の飲酒も腸の粘膜を傷つけ、リスクを高めます。
他の生活習慣病と同様に、大腸ポリープの予防にも禁煙・節酒が重要です。
赤身肉・加工肉の摂取
赤身肉や加工肉を頻繁に食べると、腸内で発がん性物質が作られやすくなり、大腸ポリープのリスクが高まることがわかっています。
これらは現代の日本人にとって身近な食品ですが、
牛肉や豚肉だけでなく、日頃から鶏肉や魚なども取り入れ、バランスの良い食事を心がけることが大切です。
特定の条件がある人だけに当てはまるリスク
特定の条件がある人だけに当てはまるリスクとして、以下の3つがあります。
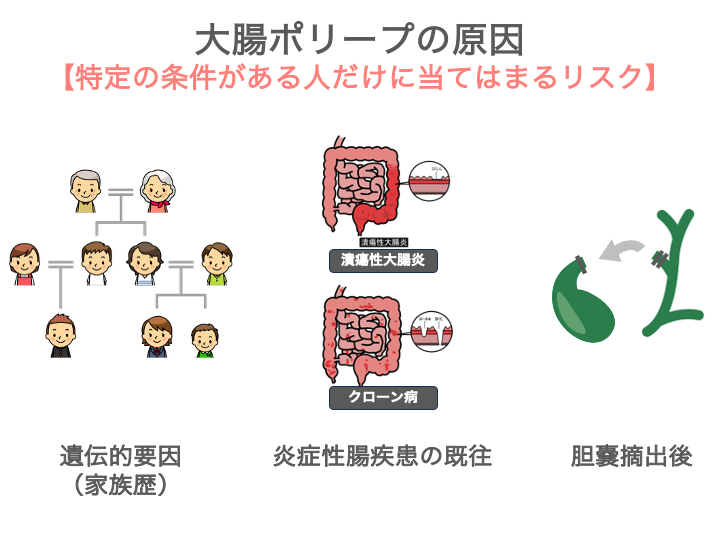
遺伝的要因(家族歴)
1親等内に大腸がんやポリープの既往がある場合、大腸がんおよびその前段階である腺腫性ポリープのリスクが約2~3倍高まるとされています。
特に家族が50歳未満で発症している場合や複数の家族がいる場合は、さらにリスクが上がるため、早めの内視鏡検査が勧められます。
また、「家族性大腸腺腫症(FAP)」や「リンチ症候群」などの遺伝性大腸がん症候群では、若い年齢から多発性のポリープができ、大腸がんのリスクも極めて高くなりますので、遺伝子検査や専門的な経過観察が重要です。
炎症性腸疾患の既往
潰瘍性大腸炎やクローン病などの炎症性腸疾患を持つ人は、
発症から10年以上経過すると大腸がんのリスクが腸に病気のない人の約2~5倍に高まるとされています。
特に潰瘍性大腸炎では、全大腸炎型の場合や、強い炎症が長く続いている場合に、がん化のリスクがさらに上がることがわかっています。
ガイドラインでは、「がんの早期発見」を目的として、発症から8年目以降はリスクに応じて1~5年ごとの内視鏡検査が推奨されています。
胆嚢摘出後
胆嚢を手術で取ると、胆汁が直接腸に流れ続けるようになり、腸内の環境が変わります。
その結果、大腸の粘膜が刺激を受けやすくなり、ポリープができるリスクが少し高まることが報告されています。
大腸ポリープの症状

多く大腸ポリープは自覚症状がなく、小さいうちは特に見つかりにくいです。
健康診断の便潜血検査や、大腸内視鏡検査をしない限り、発見されないことがほとんどです。
腺腫性ポリープを含め、特に10mm未満のポリープは無症状のことが多いとされています。
しかしポリープがある程度大きくなると、以下のような症状が現れることがあります。
- 血便・下血
- 下痢や便秘などの便通異常
- 腹・お腹の張り・不快感
- 貧血
特に、出血しやすい性質のポリープや、2cm以上の大きなポリープでは出血によって貧血が進むこともあります。
また、便潜血検査で陽性となり、大腸内視鏡検査を行うきっかけになるケースも多いです。
直腸や肛門付近にできたポリープでは、特に茎があるようなキノコみたいな形をしている場合、
排便時などに肛門からポリープが脱出することがあります。
さらに出血を伴うと、患者さんも「痔かな」と思いこみ、受診が遅れることがあります。
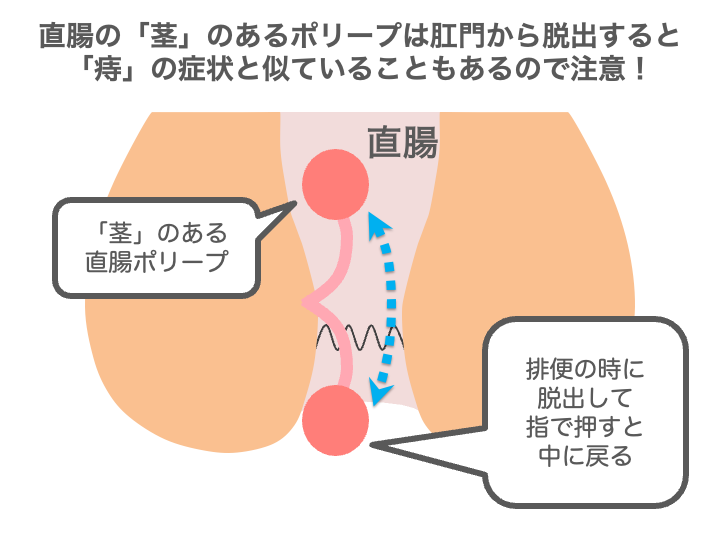
実際にクリニックでも「最近痔が出てきて、指で押すと戻りますけど困っています」と来院された方で、
診察をしてみたら直腸の腺腫性ポリープだったというケースもありました。
実際に、
- 痔
- 大腸ポリープ
- 大腸がん(直腸がん)
は症状が似ている場合もあるので、注意が必要です。
さらに、非常に大きなポリープでは、腸の中で便の流れをさまたげ、腸閉塞のような症状(激しい腹痛、吐き気、嘔吐など)を引き起こすこともあります。
また、ごくまれですが、ポリープが腸の中でめり込む「腸重積」を起こすことも報告されています。
このように、大腸ポリープはほとんどが無症状ですが、
出血や肛門からの脱出など異常を感じたときは、早めに内視鏡検査を受けることが大切です。
がん細胞が混ざってくる前に発見・切除できれば、大腸がんの予防につながります!
大腸ポリープの検査・診断
先ほどもお話ししましたが、大腸ポリープは多くが無症状のため、定期的な検査がとても大切です。
診断には以下の方法があります。
- 便潜血検査
- 大腸内視鏡検査
- 大腸CT検査CT
- カプセル内視鏡検査
ここではそれぞれの検査の概要を説明していきます。
便潜血検査

写真のようなキットを使い、便の中に見えない血液が混ざっていないかを調べる簡単な検査です。
多くの自治体で大腸がん検診として採用されています。
自宅でできる手軽さが魅力ですが、出血していないポリープは見つからないことがあります。
便潜血検査が陽性だった場合、次のステップとして大腸内視鏡検査が必要です。
便潜血検査について詳しく知りたい方は以下の記事をご覧ください。
大腸内視鏡検査

肛門から内視鏡を入れて大腸の中を直接調べる検査で、大腸ポリープを見つけるために最も確実な方法です。
ポリープが見つかった場合、その場で取り除くことができるので、大腸がんを防ぐのにとても効果的です。
小さいポリープや平らなものも発見しやすく、早期発見・早期治療が期待できます。
ガイドラインでは、ポリープの種類や大きさに応じて、3年ごとや5年以内の再検査が勧められています。
また、日本の大規模研究(Japan Polyp Study)では、ポリープを切除した後、2787人が1年後にもう一度検査を受けたところ、4人(約0.14%)に大腸がんが見つかったという結果が報告されています。
これにより、人によってはより短い間隔で定期的に検査を受けることが大切だとわかっています。
大腸CT検査
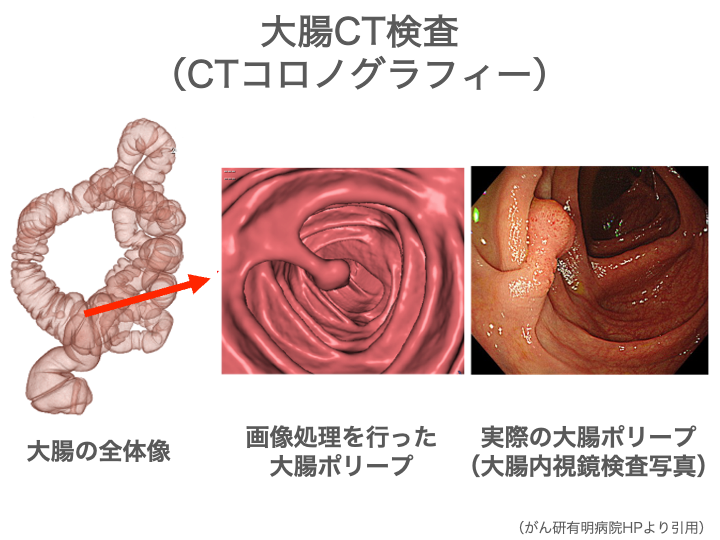
CTを使って大腸を3Dの画像で映し出し、ポリープなどの異常がないかを調べる検査です。
6mm以上のポリープを見つけるのに適していて、内視鏡が難しい方や、内視鏡が苦手な方の代わりの検査として行われることがあります。
ただし、ポリープが見つかってもその場で取ることはできないので、後日あらためて内視鏡検査が必要になるのがデメリットです。
大腸CT検査について詳しく知りたい方は以下の記事をご覧ください。
カプセル内視鏡検査

カプセル内視鏡は、小さなカメラが入ったカプセルを飲み込み、大腸の中を写真に撮ってポリープなどがないかを調べる検査です。
日本では2014年から保険適用になり、内視鏡が苦手な方や体の状態で内視鏡が難しい方に使われています。
6mm以上のポリープも高い確率で見つけることができます。
検査自体は楽ですが、大腸内視鏡検査と同じように、事前にしっかり腸をきれいにする必要があります。
大腸CT検査と同じように、ポリープが見つかってもその場で切除はできないので、後日あらためて大腸内視鏡検査をする必要があることがデメリットです。
大腸ポリープの切除(治療)
大腸ポリープの治療は、内視鏡を使ってポリープを切り取るのが基本です。
切除する方法によって、
- ポリペクトミー
- EMR(内視鏡的粘膜切除術)
- ESD(内視鏡的粘膜下層剥離術)
に分けられます。
小さなポリープやある程度の個数までは、日帰でも切除が可能ですが、
- 大きなポリープの切除・・・出血や穿孔(腸に穴があくこと)のリスクが増える
- 多くのポリープを切除・・・出血のリスクが増える
ということがあるため、
ポリープの状況によっては、安全性・根治性(しっかり治す)の意味からも、入院が必要となります。
また、どの治療法を選ぶかは、ポリープの大きさだけでなく、形、場所、がんの可能性、そして一括で切除する必要があるかどうかを総合的に判断して決められます。
それではそれぞれの処置について見ていきます。
ポリペクトミー
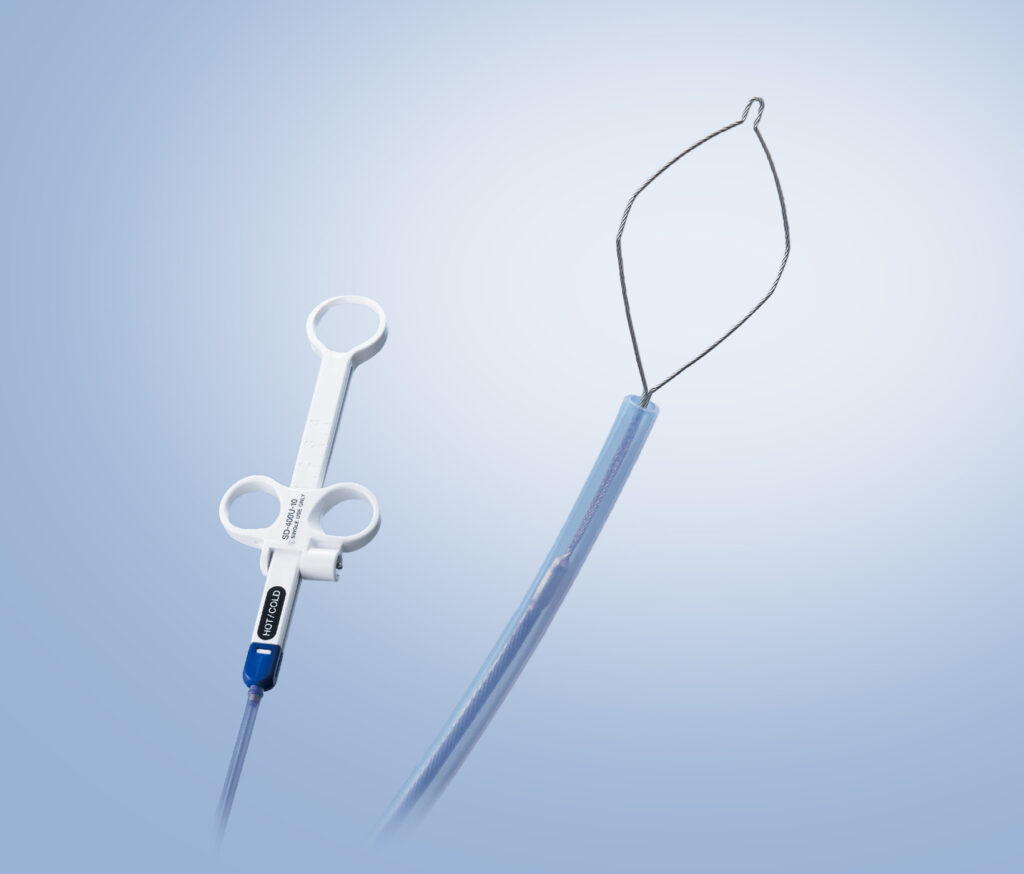
まずよく行われるのは、「ポリペクトミー」という方法で、これは輪っかのような道具(スネア)を使って、小さなポリープを切除します。
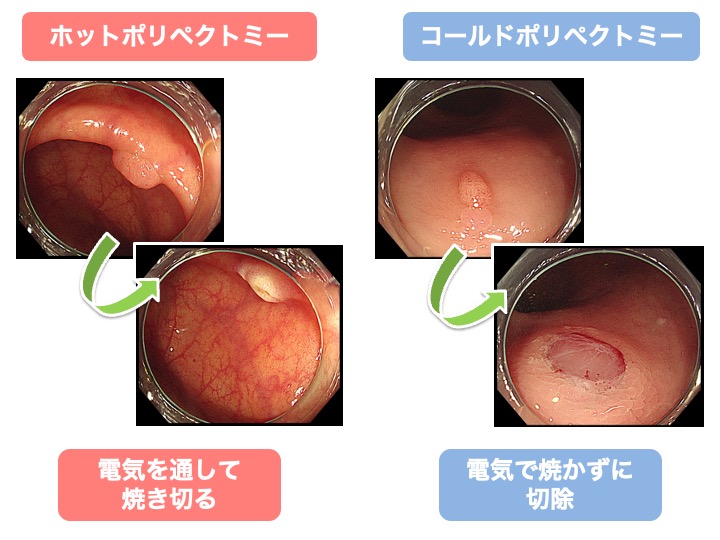
以前は電気を流してポリープを焼き切る「ホットポリペクトミー」が行われていましたが、
現在は、電気を流さずに切除する「コールドポリペクトミー」が主流となっています。
EMR(内視鏡的粘膜切除術)
少し大きめのポリープや平らなタイプのものは、EMRという方法を用います。
まず、ポリープの下の粘膜下層という部分に薬液を注入して、ポリープを浮かび上がらせてから、
スネアをかけて、電気を流してポリープを焼き切り切除します。
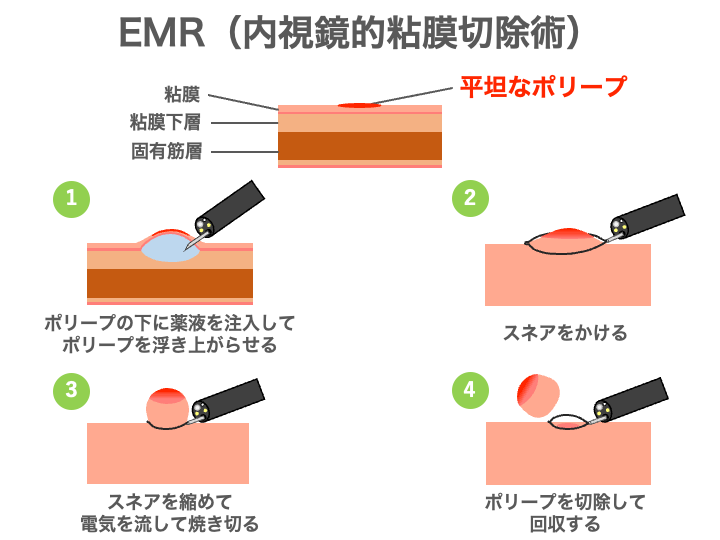
切除後にクリップという器具で止血や傷を縫い合わせたりもします。
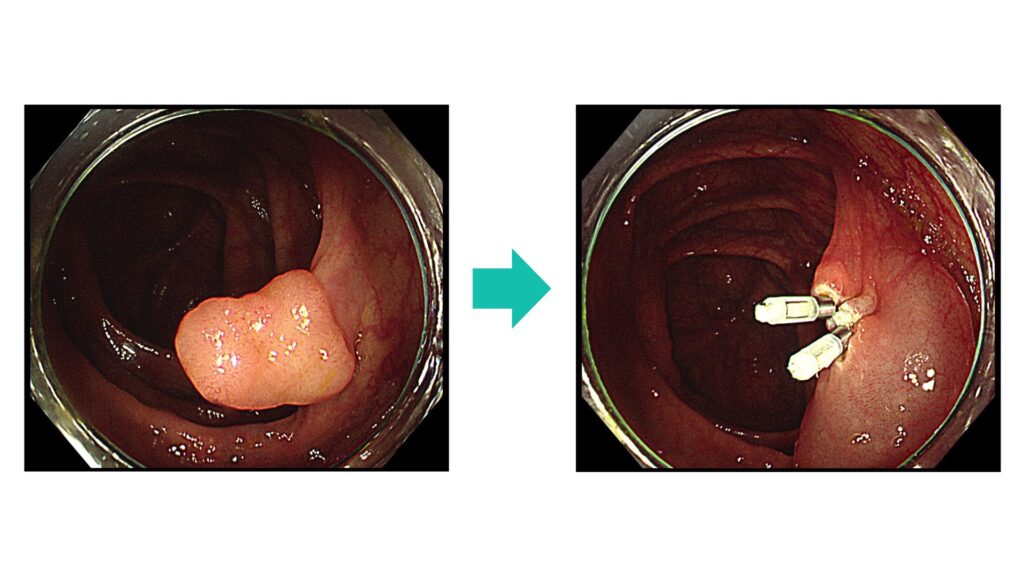
上の画像は10mm以下のポリープをEMRで切除し、切除後にクリップで傷を縫い合わせています。
一般的に外来で日帰りで処置ができるのは、このEMRまでです。
ESD(内視鏡的粘膜下層剥離術)
EMRは、10mm以上の病変にも広く行われていますが、病変を一度に全部切り取れないこともあり、
- がんが疑われる場合
- 一括切除が必要な平坦・広範囲の病変
などでは、より精密なESDが選ばれます。
ESDは病変の周囲を切開し、粘膜下層を剥がしながら丁寧に一括で切除する方法で、より高い技術と時間が必要ですが、病変の完全な切除と正確な診断に役立ちます。
大きな病変を切除するため、出血や穿孔(腸に穴が開くこと)のリスクもあるため、ESDの場合は入院が必要となります。
病理組織検査
大腸ポリープは「切り取って終わり」ではありません。
切除したポリープは病理組織検査(顕微鏡での詳しい検査)に出されます。

この検査は、内視鏡での治療が完全に終わったか、それとも追加で外科手術が必要かを判断するうえでとても重要です。
病理組織検査では次のことを詳しく調べます。
- 切除したポリープがどのような組織だったか
- 切り取ったポリープの端(断端)に腫瘍細胞が残っていないか
- がん細胞が混ざっていないかどうか
特に、ポリープの中にがん細胞が見つかった場合は、
次の条件を満たしていれば「内視鏡できれいに取りきれている」と判断され、追加治療は不要となることが多いです。
- 切除した断端にがん細胞がない(断端陰性)
- がんの深さが粘膜下層1000μm未満
- 血管やリンパ管への浸潤がない
- 組織型が高分化型(がんとしての性質がおとなしいタイプ)
これらの条件を満たさない場合は、体内にがん細胞が残っている可能性や、がんが腸の外に広がっているリスクがあるため、リンパ節を含めた外科手術が勧められることがあります。
ちなみに、病理組織結果がでるのは約2週間くらいかかります。
内視鏡でポリープを切除した後に、もう一度外来に来ていただくのは、
この病理組織結果をお伝えし、その内容によって次回の検査はどれくらいの間隔で受けたらいいのかをお伝えするためです。
大腸ポリープの予防法
大腸ポリープを完全に防ぐことは難しいですが、「大腸ポリープの原因」の部分で説明した、原因となりうる生活習慣を改善することでリスクを下げることができます。
ここでは明日からの日々の生活でできる、大腸ポリープの予防法を説明していきます。
食物繊維をしっかりとる
野菜、海藻、きのこ、果物などに含まれる食物繊維は、腸の動きを活発にし便通を整える働きがあります。

便が腸内に長くとどまると、腸の壁に発がん物質が接する時間が増え、ポリープやがんのリスクが高まると考えられています。
食物繊維はこれを防ぐとともに、腸内細菌のバランスを整える効果もあります。
毎日の食事で意識して食物繊維をとることが、大腸ポリープの予防に役立ちます。
脂っこい食事を控える
赤身肉や加工肉、揚げ物などの高脂肪な食事は、大腸内で二次胆汁酸やヘテロサイクリックアミンなどの発がん性物質が作られやすくなると報告されています。

特に欧米型の食生活は大腸ポリープのリスクを高める要因とされており、日常の食事では、野菜、魚、大豆製品を中心とした和食がおすすめです。
脂肪を控えめにしてバランス良く食べることが大切です。
運動習慣をもつ

運動は腸のぜん動運動を促進し、便通を改善します。
便がスムーズに排泄されることで、腸内にとどまる時間が短くなり、発がん物質が腸壁に長く触れることを防ぎます。
さらに、適度な運動は大腸がんのリスクである、肥満を防ぐうえでも大切です。
1日20〜30分のウォーキングや軽いストレッチなど、日常生活で無理なくできることから始めてみてください。
タバコを吸わない・アルコールはほどほどに

喫煙は多くのがんのリスクを高めますが、大腸ポリープや大腸がんも例外ではありません。
たばこに含まれる有害物質が血流を通じて腸の粘膜に影響を与え、腫瘍形成を促すことがわかっています。
また、お酒も飲みすぎるとアセトアルデヒドなどの発がん性物質が腸内で増え、リスクが高まります。
毎日ビール大瓶1本(633ml)を飲むと大腸がんのリスクが1.4倍になります!
禁煙と節酒は大腸の健康にも重要です。
いきなり今日から禁煙・禁酒は難しいと思うので、
まずは、1日のタバコの本数を1本でも減らしたり、1週間のうちに飲まない日を1日でも作ったり、1日のアルコール量を少しでも減らすことから始めてみてください。
アルコールと大腸がんの関係について詳しく知りたい方は以下の記事をご覧ください。

定期的な検診を受けましょう!
大腸ポリープはほとんどが無症状のため、早期発見には検診が欠かせません。
特に40歳以上の方は、便潜血検査や内視鏡検査を定期的に受けることが推奨されています。
家族に大腸がんの経験者がいる方は、さらに早い時期から検査が必要です。
また、過去にポリープを切除した方は、再発リスクがあるため、医師と相談しながら適切な間隔で検査を続けることが大切です。
会社の検診に便潜血検査がなく、まだ何も大腸の検査を受けていない方は、
まずは、少ない費用の負担で受けることができる、各自治体の大腸がん検診(便潜血検査)から始めてみてください。
ちなみに以下は、クリニックのある草加市のHPにある大腸がん個別検診の案内です。
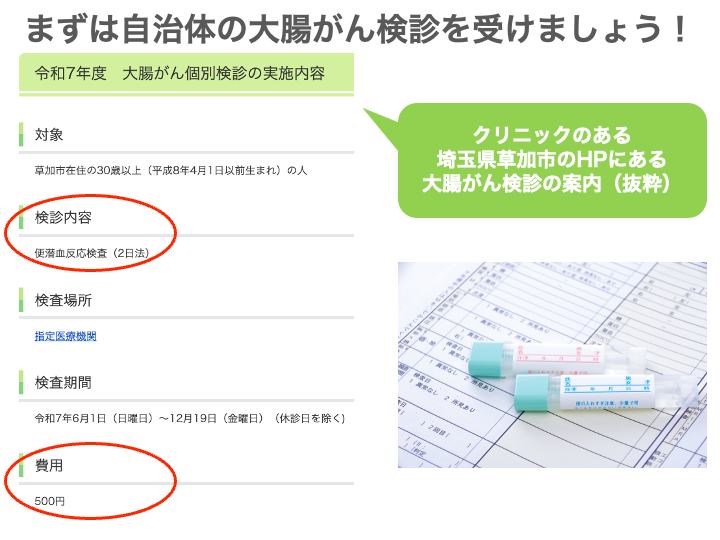
便潜血検査についてさらに詳しく知りたい方は以下の記事をご覧ください。

草加西口大腸肛門クリニックでの【大腸ポリープ】の診療

当院では、大腸内視鏡検査でポリープが見つかった場合、患者さんの負担を少しでも減らすため、できる限りその場で日帰りのポリープ切除を行っています。
検査の際は、ご希望に応じて鎮静剤や鎮痛剤を使用できるため、ウトウトした状態でつらさを抑えて受けていただくことが可能です。
ただし、当院は日帰り診療のみのため、安全性と根治性の観点から、入院が必要となる大きなポリープやESDが必要な早期癌の治療などには対応できません。
その際は、信頼できる入院が可能な病院をご紹介し、スムーズに治療を受けられるようサポートしています。
大腸ポリープは、大腸がんのもとになることがあるため、早期発見と早めの切除がとても大切です。
ポリープ切除後もリスクに応じて、1〜5年ごとの定期的な内視鏡検査を行い、再発がないかしっかり経過を見守ります。
また、大腸ポリープも他の多くの病気と同様生活習慣病の1つです。
当院では、ポリープの再発を防ぐための食生活の見直しや生活習慣のアドバイスも行っており、患者さんが安心して予防に取り組めるようにお手伝いをしています。
- 便潜血検査で陽性だった方
- 過去にポリープを切除したことがある方
- ご家族に大腸ポリープや大腸がんの人がいる方
- これまで大腸の検査を受けたことがない方
- 大腸ポリープや大腸がんが不安な方
- 大腸ポリープや大腸がんの予防をしたい方
どんなことでも構いませんので、不安なことがあればぜひ一度ご相談ください。
まとめ
ここまで記事を読んでいただきありがとうございました。
『大腸ポリープの原因・症状・切除(治療)から予防まで』お分かりいただけましたでしょうか。
大腸ポリープは日頃の生活習慣が影響する生活習慣病の1つです。
これまでの医療は、「早期発見・早期治療」が中心で進んできましたが、
これからは「大腸ポリープの予防」が大切になります。
これまでお話しした生活習慣の中で、一つでも改善できそうなものがあれば、
まずは、ほんの少しからでもいいので始めてみてください。
そして、どんなに頑張って予防をしても大腸ポリープはできることはあります。
できてしまったポリープは、早期発見・早期治療が重要になります。
先日私も大腸内視鏡検査を受けて、腺腫性ポリープを切除してもらいました。
癌になる前に見つけてくれたドクターに感謝するとともに、「内視鏡検査を受けて良かった」と心から思いました。
私だけでなく、だれもががんにはなりたくないと思います。
このためには、
- まずは日々の生活で少しでもできる予防をしていく
- 定期的に検査を受けて、腺腫性ポリープのうちに内視鏡で切除していく
この2点が重要と考えます。
私も日々の診療でこのことを皆様に伝えていきます。
「大腸ポリープや大腸がんが心配だな」
と思ったら、どんな小さなことでも構いませんので、まずはクリニックに相談に来てください。
この記事が、
- 皆様の健康維持
- 皆様の病気の予防・早期発見・早期治療
- 皆様が大腸肛門科を受診する際の不安の軽減
これらのためにお役に立てれば幸いです。
『あなたとあなたの大切な人の健康と未来を守るために』
草加西口大腸肛門クリニック 院長 金澤 周(かなざわ あまね)
当院の診療について詳しく知りたい方は、こちらをご覧ください
参考文献
- 大腸癌治療ガイドライン医師用2024年版.大腸癌研究会,2024
- 遺伝性大腸癌診療ガイドライン2024年版.大腸癌研究会,2024
- 炎症性腸疾患関連消化管腫瘍診療ガイドライン2024年版.大腸癌研究会,2024
- 国立がん研究センター がん対策研究所.有効性評価に基づく大腸癌検診ガイドライン2024年度版
- 斎藤 豊,岡 志郎,河村卓二ほか.大腸内視鏡スクリーニングとサーベイランスガイドライン.日本消化器内視鏡学会雑誌,2020; 62: 1519-1560
- 大腸ポリープ診療ガイドライン2020(改訂第2版).日本消化器病学会,2020
- Ochs-Balcom HM, Kanth P, Cannon-Albright LA. Early-onset colorectal cancer risk extends to second-and third-degree relatives. Cancer Epidemiology. 2021; 73: 101973